По каким симптомам диагностируется эхинококкоз и как его лечить?
Что такое эхинококкоз у человека? Симптомы, лечение, диагностика этого заболевания малоизвестны городским жителям. Наиболее распространенным источником заражения людей служат животные, в основном, использующиеся в сельском хозяйстве, а также охотничьи и пастушьи собаки.
Паразиты, вызывающие болезнь, встречаются не только у скота и собак. Гельминты поражают всех представителей семейства псовых, именно в их организмах черви завершают свой жизненный цикл. Овцы, лошади и прочие сельскохозяйственные животные являются промежуточными носителями.
Общая информация
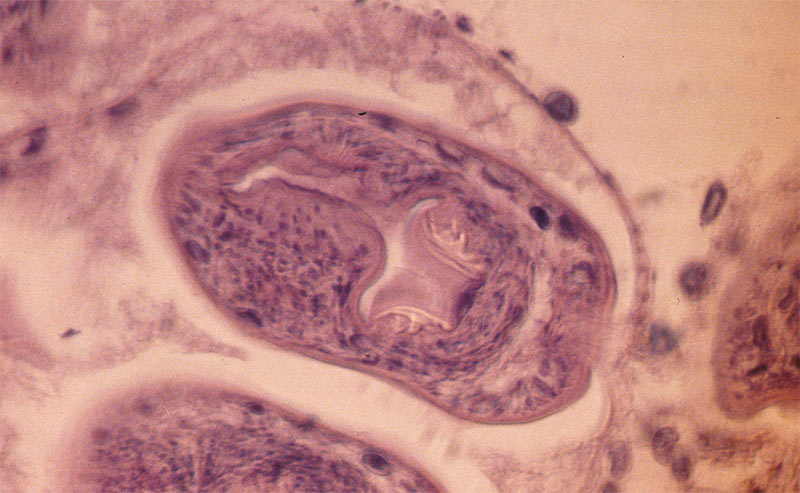
В последние десятилетия болезнь нередко диагностируется в городах. Медики связывают рост случаев заражений горожан с популярностью «экологически чистых» продуктов питания, выездами на природу, активным отдыхом и занятиями садоводством. Опасен этот гельминтоз тем, что черви поражают, как правило, не только кишечник. Очаг инвазии может возникнуть во всех органах – печени, головном мозге, сердце, легких, почках и прочих.
Код по МКБ 10 этой болезни – В67. В отличие от некоторых других видов гельминтозов животных, человек не является случайным тупиковым носителем, то есть в зараженном организме червь может развиваться до стадии промежуточной, а может и проходить полный жизненный цикл. Этот нюанс зависит от того, чем именно заражается человек – проглатывает яйца с инвазивными личинками или же съедает кусок мяса с развитыми онкосферами.
Долгое время медики в нашей стране выявляли эту инвазию случайно и преимущественно у пожилых людей. Но в последние годы заболевание существенно «помолодело» и распространилось, по данным статистики Министерства здравоохранения, каждый 10-й диагноз при выявлении глистных заболеваний, это «эхинококкоз».
Лечение заболевания, как правило, оперативное. Не столь редки случаи, когда хирургам приходиться удалять часть органа, пораженную инвазией. Обусловлено это тем, что паразиты образуют кисты, не просто прорастающие в стенки органов, но и в буквальном смысле срастающиеся с тканями.
Заболевание характеризуется высокой степенью опасности, но опасно оно лишь для самого больного. Заразиться при контакте со страдающим от эхинококкоза человеком невозможно, исключением являются только сложные медицинские процедуры – экстренная пересадка органов, переливание крови. Заражение в этих случаях вероятно, если донорские органы или кровь не прошли все необходимые проверки.
Выявление данной болезни весьма затруднено, поскольку симптоматика часто отсутствует или же бывает недостаточно выражена. Как правило, патогенез диагностируется или при специальных исследованиях, или же случайным образом. Явные признаки у этой инвазии возникают лишь при прорывах кист, то есть уже при серьезной степени поражения организма.
Причины
Причиной болезни является заражение человека инвазивными личинками или же яйцами эхинококка. Научное название этого паразита — Echinococcus granulosus. Источник заражения человека – не только домашние животные. Заболеть можно после работы в саду или же из-за привычки не кипятить воду.
Возбудитель болезни – плоский ленточный червь из отряда Cyclophyllidea. Этот глист характеризуется сравнительно небольшими размерами, длина его тела варьируется в рамках 3-5 мм, причем половину длины занимает основной, средний членик. Оставшуюся часть составляет головка с венцом из крючьев и присосками.
Анатомия червя представлена:
- 4 присоски;
- 2 венчика с крючьями;
- 2-4 подвижных членика и 1 средний.
Личинки же паразита, называемые онкосферами, обладают 6 крючьями. Личинка высвобождается из яйца в кишечнике, но в нем не остается. Паразит устремляется в кровоток и начинает миграцию по человеческому организму, оседая в каком-либо из органов.
Процесс разрастания пузырей занимает несколько лет, растут эти патогенные образования крайне медленно. В некоторых случаях с момента заражения до возникновения первых симптомов, ощущаемых человеком, проходят десятилетия.
На сегодняшний день ученые выделяют такие виды паразитирующих эхинококков:
- Echinococcus unilocularis – однокамерный.
- Echinococcus multilocularis (Alveococcus) – многокамерный.
Различий, значимых для лечебных процедур между этими разновидностями нет. Отличия заключаются в количестве образуемых пузырей и площади поражения органа одной особью. Пузырчатая стадия – завершающая для развития червя в теле промежуточного носителя. Для того чтобы паразит продолжил свой жизненный цикл, ему необходимо попасть в другой организм. Это происходит при съедании зараженного мяса.
В теле постоянного, окончательного носителя черви высвобождаются из пузырей и впиваются крючьями в стенки органа. закрепившись таким образом, паразит присасывается и начинает расти. В отличие от этапа формирования пузырей, развитие червя в теле окончательного носителя происходит достаточно быстро. Первые кисты глист выпускает в течение года, а симптоматика, указывающая на его присутствие, возникает еще раньше.
Черви, как и многие иные ленточные, отращивают членики, наполненные яйцами. Яйца паразита содержат инвазивную личинку, дополнительное вызревание им не требуется. Членики с кладкой выходят вместе с калом и таким образом оказываются в почве и воде, соответственно – на растениях, кореньях и корнеплодах, ягодах и прочем.
Членики не переносятся насекомыми, но ими распространяются сами яйца, оказавшиеся в условиях окружающей среды без оболочки членика. При заглатывании яиц, сохраняющих свою инвазивность несколько лет, происходит заражение и начинается личиночная стадия развития глиста.
О заражении
Пути заражения инвазивными личинками таковы:
- употребления в пищу плохо промытых корнеплодов, зелени, ягод, овощей и прочих продуктов;
- питья воды, не подвергавшейся кипячению;
- контакта с животными, особенно — собаками, яйца червей нередко оказываются в их шерсти и в пасти;
- прикосновений ко рту испачканными почвой руками;
- употребление пищи невымытыми руками или же пальцами с невычищенной из-под ногтей землей.
Но это не означает, что заражение невозможно. Причиной начала инвазии может стать употребление в пищу домашних самодельных копченых колбас, самодельной вяленой «мраморки» и прочих мясных продуктов, не подвергавшихся полной термической обработке, сделанных без санитарного контроля и не имеющих сопроводительной документации.

То есть, покупая мясную продукцию с рук, в несанкционированных уличных торговых точках и прочих сомнительных местах, без маркировки производителя, есть риск заразиться. Определить визуально в копченой колбаске с жирком наличие пузырей глиста невозможно.
Симптомы
Признаки, сопровождающие заболевание, напрямую зависят от:
- Места локализации глистов.
- Многочисленности колонии паразитов.
- Длительности развития инвазии.
Зависят симптомы и от типа заражения, то есть от того, в какой роли выступает человек – промежуточного или же окончательного носителя эхинококков.
Наиболее часто инвазивные личинки образуют скопления патогенных пузырей в следующих органах:
- печень;
- сердце;
- почки;
- спинной и головной мозг;
- селезенка;
- легкие;
- желчевыводящие пути;
- мышечные ткани и кости.
В случае поражения разрастающимися в буквальном смысле во все стороны паразитами, находящимися в пузырях или же кистами взрослых эхинококков пространства брюшной полости, стремительно развивается перитонит, возникают внутренние кровотечения и иные опасные для жизни осложнения.
| Орган с очагом локализации | Основные характерные симптомы |
| Печень | Постоянная тяжесть и сильные боли в области органа, при пальпации – ощутимое увеличение в объеме. Разнообразные аллергические проявления – от крапивницы до анафилактического шока, не поддающиеся коррекции медикаментозными средствами. |
| Сердце | Ишемия, ощущение «внутреннего давления» в грудной клетке, нарушение сердечного ритма, имеющее постоянный характер, полный спектр симптомов порока сердца и его недостаточности, плевральные боли. |
| Легкие | Болевые спазмы в зоне легких, пронизывающие, от спины к сердцу или наоборот. Кашель, изначально сухой и схожий с аллергическими или тем, от которого страдают курильщики. С развитием инвазии становится тяжелым, приступообразным, с сопутствующим отделением мокроты и кровохарканьем. Постоянное чувство нехватки воздуха, периодически появляющийся озноб и повышение температуры до 38-39 градусов, не поддающееся коррекции жаропонижающими. |
| Головной мозг | Первым признаком становятся сильнейшие острые головные боли, сопровождающиеся головокружением. При росте паразитов возникает неконтролируемая и беспричинная тошнота, переходящая в рвоту. Возникает явление, известное как «застойные диски зрительных нервов», то есть нервы перестают отвечать мозгу, застывают. В дальнейшем появляются псевдоэпилептические припадки, мышечные судороги и нервный тик, после чего развиваются психические расстройства личности, как правило – слабоумие, мании, бредовые состояния. |
| Спинной мозг | Различные расстройства в движениях и чувствах — парезы и параличи конечностей, дисфункции органов таза, боли в руках и ногах, усиливающиеся во время неловких и резких движений или при кашле. Специфически ограниченная гибкость позвоночника, человеку не больно, например, нагибаться, а просто невозможно осуществить это движение. |
| Селезенка | Расширенные сосуды над органом и некроз подкожного слоя. Весь спектр склеротического поражения артерий. Визуально заметное выпирание, выпячивание области над органом. При нажиме пальцами – ощущение бульканья и сильнейшая боль, следующая с запозданием, через пару минут после пальпации. Серьезное уплотнение и увеличение лимфатических узлов по всему телу, вплоть до размеров куриных яиц. |
| Желчевыводящие органы | Полный спектр симптоматики холангита и холецистита. Сильнейшие боли, ощущение «каменного желчного пузыря», высокая температура, вздутие живота, полная слабость. Желтуха и печеночные колики, ахоличный стул и прочие нарушения в дефекации, тошнота и чувство горечи во рту. |
| Мышцы и кости | Кости поражаются редко, но если это произошло, то человек станет испытывать ощущение выкручивания длинных костей, боль внутри кости, хотя там и нет нервных окончаний. При поражении мышцы наблюдается ее полная атрофия, наступающая не сразу, а постепенно развивающаяся, вместе с разрастанием паразитов. |
| Почки | Смещение почки и ее деформация, заметные визуально, процесс сопровождается болями в пояснице, возникающими при долгом нахождении на ногах. Колики, увеличение температуры тела, не поддающееся снижению надолго, гематурия, кожный зуд без сыпи. Изменения в водном балансе организма, сильные отеки с сопутствующей потерей веса. При развитии патогенеза начинается некроз ткани и отхождение дочерних пузырей, это сопровождается изменениями в моче. Моча становится мутной, содержит хлопья, пленки и обрывки ткани внутреннего эпителия. |
Симптомами заражения личинками, находящимися в пузырчатой стадии, то есть развития в организме взрослых паразитов, являются:
- Возникновение синевы под глазами.
- Отечность.
- Кожные высыпания.
- Расстройства перистальтики.
- Кровь в фекалиях.
- Метеоризм.
- Раздутие живота, увеличение его объема и плотности, при пальпации живот напоминает сильно накачанный резиновый мяч.
- Боли режущего спазматического характера.
- Зуд перед посещением туалета, вызывается отхождением члеников с яйцами.
Клиническое течение патогенеза
Клиническая картина, которую содержит каждая история болезни, напрямую зависит от того, в каком органе развился гельминтоз.
От этого же во многом зависят медицинский прогноз и варианты лечения.
В печени
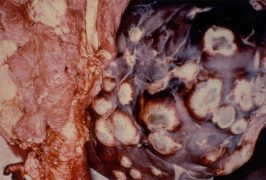
Образование очага инвазии в печени — это своего рода норма для данного гельминтоза. С локализацией червей в этом органе врачи сталкиваются в 70% случаев выявления этой болезни.
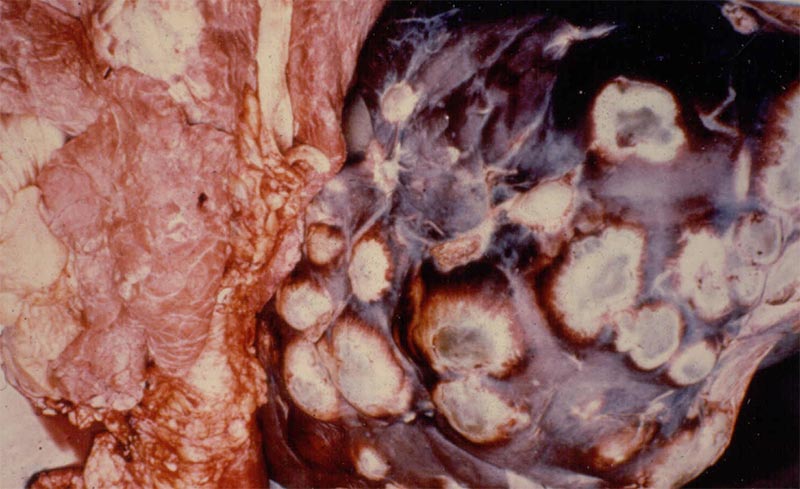
Процесс развития заболевания включает в себя следующие основные этапы:
- Онкосфера заносится в орган с портальным кровотоком и «застревает» в его капиллярах, становясь причиной их разрывов.
- Эхинококки останавливаются, в связи с отсутствием возможности дальнейшего перемещения и закрепляются крючьями.
- Начинается стадия образования пузырей или же, при проникновении в печень личинки уже прошедшей пузырение – рост кист.
- Разрастание паразитов происходит весьма медленно, но с постоянным прогрессом, на который не оказывают влияния никакие пищевые продукты, лекарства или же БАДы, употребляемые для здоровья печени.
- Под влиянием иммунных клеток начинается загнивание оболочек дочерних пузырей, сопровождающийся некрозом клеток ткани печени на том участке, где паразит врос в орган.
- Возникает обширный абсцесс, приводящий к развитию плеврита гнойного типа или перитонита.
- Происходит разрыв загнивающего дочернего пузыря, что способно не только вызвать мгновенный скачок температуры, пожелтение кожи в считанные минуты, но и анафилактический шок.
В зависимости от изначального расположения паразитов существует высокая вероятность их прорыва в паренхимальный отдел печени, желчные протоки или брюшную полость. Наиболее распространена локализация эхинококков в правой доле органа.
В сердце
Цистный гельминтоз, то есть протекающий с образованием кист и отращиванием цист, развивается в этом органе крайне редко. Согласно медицинским статистикам на его долю приходится менее 2% от всех выявляемых случаев этой инвазии. в том случае, если в органе все ж обосновалась личинка, уже прошедшая стадию пузырей, развитие эхинококка длится от 1 года до 5 лет.
То есть такое количество времени проходит с момента закрепления паразита до возникновения явственных симптомов, которые невозможно игнорировать Развитие и разрастание пузырей протекает в разы дольше и может не вызывать ощутимого дискомфорта вплоть до 6-10 лет.
Гельминты, как правило, поражают левый желудочек и разрастаются по левой части сердечной мышцы. Реже паразиты локализуются в следующих зонах сердца:
- Межжелудочковая перегородка.
- Свободная стенка правого желудочка.
- Перикарда.
- Предсердия.
Разрастающиеся черви становятся причиной компрессии коронарных артерий, что неминуемо приводит к инфаркту.
В пораженном эхинококками сердце развиваются такие патологии:
- желудочковая тахикардия;
- полная поперечная блокада;
- блокада ножек пучка Гиса;
- обструкция выносящего тракта желудочка;
- расслоение свободной стенки желудочка;
- артериальная эмболия в острой форме;
- эмболия легочных артерий – только при локализации паразитов в правой части органа.
При запущенной инвазии возникает постэмболическая легочная гипертензия, нередко становящаяся причиной летального исхода даже после удаления из сердечной мышцы гельминтов.
В легких
При формировании очага гельминтоза в легких в течении болезни наблюдается следующее:
- Распирание органа, что внешне проявляется как распухание или вздутие участков между ребрами.
- Деформация грудной клетки – при обширной и запущенной инвазии.
- Перифокальные воспалительные процессы в лёгочных тканях.
- Некроз отдельных участков внутреннего эпителия.
В головном мозге
В том случае, если личинка паразита достигает головного мозга, шансов на полное выздоровление без последствий и изменений личности практически нет.
В мозгу глист развивается иначе, чем в других органах. Для течения болезни в этом органе характерны:
- Образование вокруг тела личинки соединительнотканной плотной капсулы.
- Воспаление в поврежденных и сдавленных капсулой клетках, заканчивающееся образованием вокруг паразита валикообразных участков темно-бурого цвета.
- Развитие вблизи «валика» очагов размягчения белковых структур и зон кровоизлияний.
- Быстрое формирование гипертензионного синдрома.
- Обширное воспаление корковых участков.
- Неуклонный рост показателей внутричерепного давления.
Как правило, при рентгенографии паразит выглядит как опухоль. При отсутствии лечения либо же позднем выявлении патологии, когда терапия уже невозможна, неизбежен летальный исход. Наиболее часто больные погибают при псевдоэпилептических припадках, из-за неуклонно нарастающей внутричерепной гипертензии, либо же по причине самоубийства, к которому их подталкивают психические изменения – мания преследования, депрессия и прочие.
Нередко люди, страдающие от такого гельминтоза, слышат голоса, утверждают, что общаются с Богом или с инопланетянами. На то, какими именно будут личностные изменения влияет расположение паразита в мозгу и, соответственно то, каким участки органа он вредит.
В спинном мозге
При образовании очага в этом органе болезнь проявляется быстро, буквально в считаные месяцы. Даже при незначительном разрастании, не превышающем нескольких миллиметров, паразит уже вызывает сдавливание мелких сосудов, нехватку зубчатого вещества в позвонках и дисфункции спинного мозга, приводящие к парезу конечностей.
При отсутствии лечения развиваются:
- Неподвижность отдельных участков позвоночника.
- Кифоз и кифосколиоз.
- Перкуссия остистых отростков.
- Спастический парапарез.
- Синдром Броун-Секара.
Хотя заболевание и проявляется быстрее, чем все остальные виды данной инвазии, оно сложно лечится и в отличие от прочих, при такой локализации наиболее часто возникают рецидивы. При отсутствии лечения или же отказе от него, нередко развивается состояние частичной или же полной неподвижности.
В селезенке
При поражении червями селезенки болезнь, как правило, приобретает альвеолярный характер. Это означает, что в органе формируется огромное количество разветвлений кист или же нарастаний дочерних пузырей.
При изъятии пузырчатого типа паразита врачи нередко выявляют пузыри, относящиеся к 20 поколению, если отталкиваться от первого. Каждый пузырь постоянно производит свои дочерние, пока не покроется полностью ими, а те – свои, собственные дочерние. Форма самих пузырей при этом вытягивается.
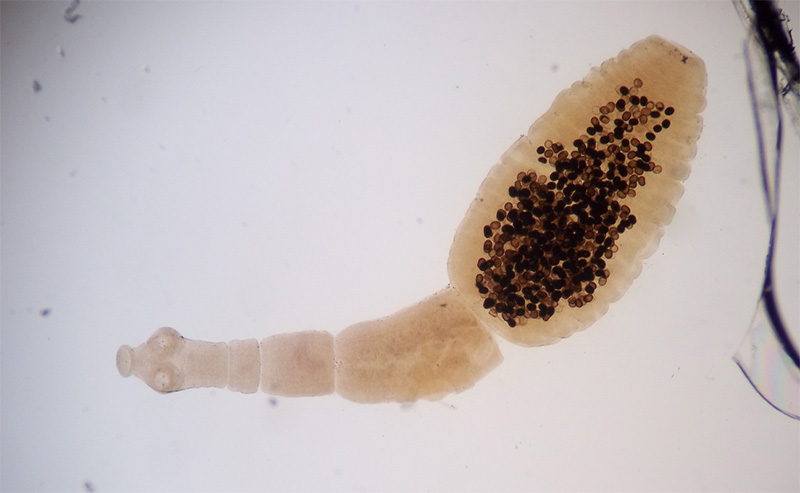
Особенностью развития пузырей в селезенке является отсутствие отслоения дочерних образований, соответственно, в итоге развития патогенеза при отсутствии терапии, паразит захватывает орган целиком и разрастается за его пределы.
Для локализации червей в этом органе характерны такие моменты:
- Увеличение органа и многочисленные внутренние разрывы в нем.
- Появление плотноэластической консистенции в тканях.
- Изменение цвета на темно-вишневый, это позволяет заметить наличие патогенеза при общем УЗИ внутренних органов.
- Орган покрывается буграми, напоминающими бородавки или полипы и провисает, этот процесс медики называют «образованием эхинококкового мешка».
Развитие инвазии сопровождается:
- Сдавлением паренхимы селезенки.
- Склерозированием артерий при сопутствующем расширении вен и разрыве капилляров.
- Склерозом пульпы с сопутствующим некрозом отдельных участков.
В желчевыводящих органах
Первым страдает желчный пузырь, уже из него паразит разрастается в протоки и выводящие каналы.
Очаг инвазии в этом органе неизбежно приводит к следующему:
- закупорка желчных проток;
- холецистит;
- холангит;
- множественные «окраинные» поражения печени;
- гепатит любого типа, к которому есть склонность;
- разрыв желчного пузыря.
Летальность при такой локализации червей достигает 50%, обусловлено это тем, что в качестве осложнения выступает не только одна из болезней, вызванная деформацией органа, но и поражение гельминтами печени, предварительно ими же ослабленной.
В костях и мышцах
В мышцах и костях черви этой разновидности локализуются крайне редко, медики предполагают, что это атипичные очаги инвазии, формирующиеся случайно.
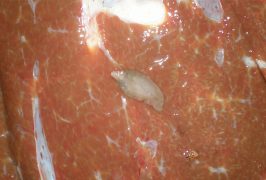
При очаге в мышце червь ограничивается формированием одного большого пузыря или крупной кисты, дочерние образования возникают поздно и обычно при уже развившейся атрофии мышечной ткани.
В том случае, если червь достигает костей, то он локализуется в их сердцевине и практически не формирует дочерних образований, ограничиваясь разрастанием основного. Но паразит при этом приводит к истончению стволовых костных тканей, что, в свою очередь, является причиной для развития остеопороза.
При отсутствии лечения кость с находящимся в ней червем в буквальном смысле ломается пополам, для перелома бывает достаточно даже небольшого ушиба или неловкого движения.
В почках
В почки гельминт попадает с артериальной кровью. Как правило, страдает левая почка, крайне редко – правая, одновременных заражений врачами на данный момент не было выявлено ни разу, однако медики не отрицают его вероятность.
Для этого типа патогенеза свойственны:
- Гидатидный путь развития, при котором орган поражается личинкой-гидатидой и формируются кисты закрытого, псевдозакрытого и открытого типа.
- Гидатидозный, с формированием многочисленных отростков и пузырением.
Сопровождается патология следующими патогенными изменениями:
- деформация анатомической формы и смещение органа;
- расширение клеток, распухание ткани в почечных чашечках и увеличение лоханки;
- атрофия паренхимы органа;
- задержка мочи при позыве к опорожнению;
- лейкоцитурия – при загнивании дочерних образований;
- гематурия;
- дизурия;
- пиелонефрит;
- появление небольших опухолей в органе, маскирующих червя и затрудняющих визуальную диагностику при обследовании;
- протеинурия или же цилиндрурия – при разрывах дочерних образований или открытых кистах;
- эозинофилия и лейкоцитоз наряду с повышением уровня показателя СОЭ;
- воспаления в слизистой оболочке мочевого пузыря.
Классификация
Врачи выделяют следующие стадии инвазии, присутствующие в развитии патогенеза вне зависимости от того, каким типом личинок смог заразиться человек:
- Латентная — с момента проникновения личинки червя в организм и до возникновения явственных признаков заболевания.
- Вялотекущая — слабовыраженные, субъективные симптомы, периодические функциональные расстройства, не доставляющие особого беспокойства больному.
- Острая – выраженные, объективные признаки, которые невозможно оставить без внимания.
- Осложненная – на этой стадии развиваются многочисленные осложнения, сопутствующие болезни и поражения червем соседних с очагом инвазии органов или образование новых очагов.
Помимо стадий, инвазию подразделяют на два вида:
- альвеолярный эхинококкоз или же – альвеококкоз;
- многокамерный эхинококкоз.
В странах Западной Европы альвеококкоз является отдельным, самостоятельным заболеванием, его код в Международном классификационном перечне болезней МКБ 10 — B67.5. В нашей стране он считается видом эхинококкоза.
Диагностика
В основе выявления заболевания лежит дифференциальная диагностика, то есть исключение всех, невозможных для пациента, патологий и проверка возможных при помощи лабораторных исследований и иных процедур.
При наличии симптоматики, допускающей развитие эхинококкоза как у детей, так и у взрослых, в первую очередь собирается анамнез. Делается это для того, чтобы понять насколько велика вероятность заражения эхинококками. Инвазия эта специфическая и от человека к человеку не передается. Исключением являются сложные медицинские процедуры.
Характерна передача «почти от человека к человеку» только для представителей полудиких племен в Новой Зеландии, Австралии, Африки и Океании, а также приверженцев специфических религиозных культов на юге Индии. Там нередки вспышки массовых эпидемий эхинококкоза. Причины этого кроются в культурных особенностях, а именно – в каннибализме.
Выявить эхинококка в организме не так просто, поэтому сбор анамнеза чрезвычайно важен. Например, если у ребенка или у взрослого есть домашние питомцы, либо же они посещали контактный зоопарк, отдыхали в сельской местности, участвовали в охоте – вероятность болезни достаточно высока и врачи назначают прохождение нужных для диагностики процедур.
Аналогично поступают и в том случае, если была возможность проглотить паразитических личинок в мясе или мясных продуктах, с овощами или иной едой.
Если же вероятности заразиться не было, то речь о других болезнях внутренних органов, протекающих со схожими признаками, и время на попытки выявить червей в таком случае не тратят.
В прошлом столетии была чрезвычайно распространена диагностическая ошибка. Врачи, основываясь на рентгенографии и описании больным испытываемых ощущений, диагностировали онкологию, как правило, уже во II-III стадии, и приступали к терапии, не тратя время на биопсию. Применяемая в лечении химиотерапия приводила к тому, что киста или пузыри разрастались со значительным ускорением, то есть на рост уходили не годы, а месяцы.
Помимо сбора анамнеза и дифференциальной методики диагностирования, для выявления эхинококкоза проводятся такие процедуры:
- МРТ.
- Рентген с контрастным веществом, под разными ракурсами.
- КТ.
Серологическая диагностика включает в себя:
- гранулярный анализ уровня синтеза белков крови;
- анализ на обнаружение антител типа IgG к эхинококку;
- общий анализ крови.
Анализ на антитела является ненадежным, так как зачастую выдает другие титры, это обусловлено тем, что к эхинококкозу обычно присоединяются вторичные инфекции и сопутствующие инвазии или же дисбактериозы.
При подозрении на легочную форму патогенеза берутся биологические пробы мокроты и плевральной жидкости. В лабораторных исследованиях используют гистологический микропрепарат, что ускоряет процедуру выявления следов эхинококка. Дополняют диагностические процедуры аллергологические и иммунологические тесты.
Лечение
Основной способ справиться с эхинококками – хирургия. Медикаментозное лечение возможно исключительно на ранних стадиях болезни, когда черви не захватили значительных участков органов, но далеко не при всех видах локализации паразитов.
Без операции можно лечить инвазию с очагами:
- В спинном мозге, с обязательным повторным курсом приема лекарств.
- В печени, до образования абсцесса.
- В легких, до прорыва кист или пузырей в бронхи.
В остальных случаях терапия может быть исключительно оперативной. Виды хирургических вмешательств при этом заболевании применяются следующие:
- Открытые классические операции, проводящиеся при помощи лапаротомии – производится полное удаление кисты, зачастую с частью органа либо полное удаление органа, к примеру, желчного пузыря или почки, осуществляется операция под полным наркозом.
- Закрытые вмешательства или как их называют врачи — лапароскопические операции, суть аналогична классическим операциям, но при таком методе не делается крупных разрезов и не удаляются органы целиком, только часть, пораженная паразитом, проводится под полной анестезией.
- Закрытые «чрезкожные» хирургические манипуляции под местным наркозом.
«Чрезкожные» операции проходят под ультразвуковым контролем. Осуществляются манипуляции через проколы. Как правило, прокол делается на брюшной стенке. Операция щадящая, при помощи этого способа вмешательства осуществляется удаление кисты или пузыря, самого червя без повреждений или полного удаления человеческих органов. Разумеется, такая методика может быть использована не во всех случаях.
На время терапии больного помещают в стационар, под наблюдение врачей и обеспечивают ему сестринский уход. В домашних условиях эхинококкоз не лечится ни при помощи лекарств, ни, тем более, хирургии.
Препараты, использующиеся в медикаментозном лечении:
- «Альбендазол».
- «Мебендазол».
- «Немозолом».
Клинические рекомендации, относящиеся как к восстановлению после операции, так и к медикаментозной терапии, включают в себя прием таких средств, как:
- гепапротекторы, содержащиеся в них фосфолипиды необходимы для регенерации печени;
- пребиотики и пробиотики для восстановления баланса микрофлоры;
- желчегонные средства, нередко применяются сборы трав;
- медикаменты, необходимые для устранения сопутствующих инфекций и осложнений.
Все таблетки или иные медикаменты назначает врач. Он же определяет дозировку и длительность приема. Единых предписаний для медикаментозного лечения эхинококкоза не существует.
Противопоказанием для оперативного вмешательства и медикаментозного лечения является беременность. Как правило, эхинококкоз не сказывается на здоровье малыша, в отличие от хирургии или приема лекарств. При беременности болезнь лечат только в том случае, если есть угроза проникновения эхинококков в репродуктивные органы.
Народными средствами заболевание не лечится ни на каких стадиях и ни в каком виде. Эхинококки закрепляются в стенках органов и глистогонными средствами из организма не выводятся.
Видео: эхинококкоз – как защититься от паразитов.
Профилактика
Профилактика этой инвазии заключается в предотвращении заражения личинками паразита. Для того чтобы уберечь себя, нужно:
- Регулярно проходить полный осмотр у ветеринара домашних питомцев с обязательными анализами на наличие паразитов.
- Практиковать профилактический прием домашними животными противогельминтных препаратов широкого спектра действия.
- Поддерживать гигиену домашних животных.
- Избегать контакта с посторонними и дикими животными.
- Соблюдать санитарные правила при уходе за скотом.
- Пользоваться садовыми прорезиненными перчатками для работы в земле.
- Пить только кипяченую рыбу.
- Не приобретать мясные продукты в сомнительных торговых точках и с отсутствием маркировки производителя.
- Термически прорабатывать пищу.
- Пить только кипяченую воду.
- Не купаться в водоемах, где нет разрешающего санитарного знака.
- Мыть руки и вычищать грязь из-под ногтей.
Особенно важно приучить соблюдать эти нехитрые правила маленьких детей.