Симптомы и рекомендации по лечению пневмоцистной пневмонии
Пневмоцистная пневмония имеет различные симптомы, а ее лечение и рекомендации по восстановлению организма всегда носят индивидуальный характер. Такие особенности протекания заболевания обусловлены симбиозом возбудителя патологии и человеческого организма.
На проявление этого типа пневмоний влияет не только реакция иммунной системы и общее состояние здоровья, но и характеристики непосредственного взаимодействия возбудителя с клетками легочной ткани.
Описание

Код по МКБ 10 у этого заболевания B20.6. Болезнь не имеет отношения ни к обычным пневмониям, ни, тем более, к паразитарным инвазиям. Вызывает эту патологию гриб, дрожжеподобный микроорганизм, который медики называют Pneumocystis jirovecii. Наименование «пневмония» пневмоцистоз получил из-за выраженного сходства с этим недугом.
Эта патология является инфекционным заболеванием, передающимся от больных людей здоровым воздушно-капельным и бытовым путем. Под бытовым способом передачи следует понимать использование общих с нездоровым человеком ложек, чашек, полотенец и прочих предметов личного пользования.
Характерной особенностью патологии является то, что клинические признаки недуга становятся очевидны лишь при дефиците иммунитета. Под дефицитом иммунитета нужно понимать не только состояние ВИЧ-инфицирования или же непосредственно СПИД, но и простое снижение уровня иммунных сил в организме, произошедшее в силу каких-либо причин.
Нередко пневмоцистоз проявляется после долгого лечения при помощи антибиотиков, активизируется недуг и при нехватке витаминов или же их переизбытке.
Возбудитель
Возбудитель болезни, микроорганизм, находящийся в стадии изучения. Пневмоциста, как его называют в обиходной речи, известен ученым с конца позапрошлого столетия. А его первое детальное описание было опубликовано в начале прошлого века, в 1909 году. В те времена Pneumocystis jirovecii причислили к простейшим микроорганизмам.
Позднее, когда технические возможности ученых улучшились, они смогли выяснить, что пневмоциста вовсе не походит на простейших. Ученые отнесли возбудителя патологии к грибам. Микроорганизм до сегодняшнего дня официально именуется грибом, хотя последние исследования определили, что Pneumocystis jirovecii находится на промежуточной стадии, сочетая в себе качества и простейшего одноклеточного и гриба.
Если не вдаваться в нюансы определения, то Pneumocystis jirovecii – это условно-патогенный микроорганизм, обитающий в тканях легких и вызывающий заболевание пневмоцистоз. Условно-патогенным пневмоцисту называют из-за того, что он полностью безвреден при нахождении в легких здорового человека, гриб словно находится в дремлющем состоянии и опасности не представляет.
Активизируется он и приводит к болезненной симптоматике, сопровождающей развитие патологии, исключительно при возникновении состояния иммунного дефицита.
Группы риска
Группа риска для этого патогенеза не ограничивается людьми, больными СПИДом или же носителями ВИЧ, хотя среди них уровень заболеваемости достигает 70%.
Риску заразиться и заболеть подвержены:
- Дети с врожденными аномалиями или дистрофией тканей легких.
- Новорожденные дети, склонные к самопроизвольной асфиксии или прошедшие через нее при рождении.
- Онкологические больные, проходящие курс химиотерапии.
- Страдающие от лучевой болезни.
- Люди, принимающие сильнодействующие препараты.
- Люди преклонного возраста.
Увеличивается риск развития патологии у взрослых, принимающих такие лекарственные препараты:
- цитостатики;
- антибиотики;
- глюкокортикостероиды.
Способствуют активизации микроорганизма и переходу его в полностью патогенное состояние такие заболевания:
- Туберкулез.
- Астма.
- Цирроз и иные патологии печени.
- Системная красная волчанка.
- Белокровие.
- Все виды и типы онкологических опухолей.
- Ревматоидный артрит.
- Цитомегаловирусная инфекция.
Этот перечень можно продолжить, поскольку каждое заболевание, ослабляющее иммунные силы в организме, способно стать толчком к развитию пневмоцистоза. У детей частой причиной активности пневмоцист становятся глистные заболевания.
Присутствие паразитов в кишечнике практически перенастраивает иммунную систему исключительно на выработку антител к ним. В результате происходит активизация иных патогенных организмов, оставшихся без сдерживающих их активность иммунных антител.
Помимо вышеперечисленных групп людей, рискуют заболеть все, кто находится в непосредственном контакте с нездоровым человеком. Пути передачи пневмоцистоза аналогичны гриппозным. Наибольшую опасность представляет нахождение рядом с больным для новорожденных, не обладающих крепким, сформировавшимся иммунитетом.
Развитие патогенеза
Какими бы ни были факторы передачи и проявляющиеся симптомы, внутри человеческого организма болезнь развивается одинаково.
За время своего нахождения внутри человеческого организма, пневмоцисты принимают 4 формы:
- альвеолоциты;
- прециститы;
- цисты;
- спорозиты.
Спорозитные микроорганизмы сливаются вместе, образуя новые цисты и трофозоиды, соответственно, жизненный цикл микроорганизмов запускается заново.
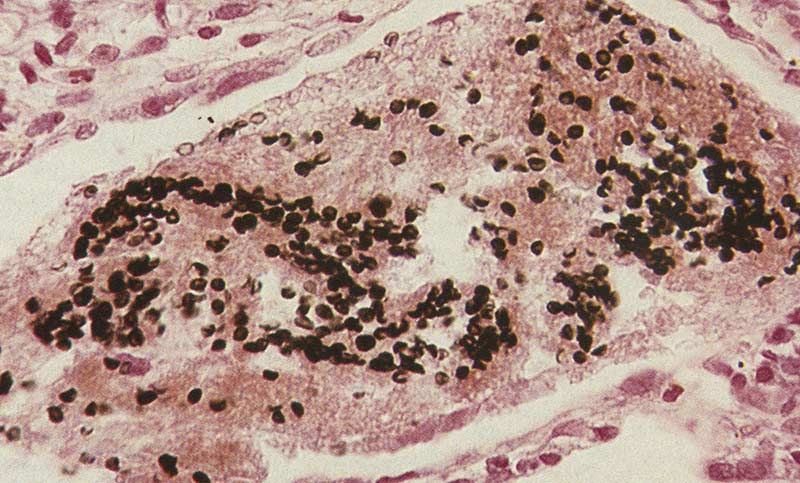
Смена форм сопровождается образованием значительных скоплений слизи, забивающих бронхиальные просветы. Это приводит к такому физиологическому явлению, как утолщение, разбухание альвеолярных стенок. Прямым следствием физиологических изменений становится затрудненный процесс газообмена, то есть вдоха и выдоха.
На этом этапе заболевания люди пытаются снять отдышку, обследуют сердечно-сосудистую систему, пытаясь понять, почему им тяжело дышать. На данном этапе болезни пневмоциста не просто активно размножается, микроорганизм вызывает токсичное поражение организма.
Осложнения, вызванные жизнедеятельностью этого патогенного гриба, могут проявиться в таких органах:
- Головной мозг.
- Сердце.
- Почки.
- Костный мозг.
Осложнения в этих органах обусловлены проникновением в них из легких патогенного гриба и образованием новых атипичных очагов локализации заболевания.
Симптомы
Течение заболевания не бывает одинаковым. На то, в каких именно проявлениях выражается патология, влияет буквально все. К примеру, если иммунную систему ослабила интоксикация организма, вызванная деятельностью паразитов в кишечнике, то болезнь проявится сильным сухим кашлем и будет напоминать астму.
Хотя признаки патологии и имеют индивидуальный характер, есть и общие проявления. Болезнь делится на такие стадии:
- Инкубация – до 7 суток.
- Отечная – от 7 до 10 дней, в это время накапливается слизь на пораженном эпителии.
- Ателектатическая – 4-5 недель, это период интенсивного размножения гриба.
- Эмфизематозная – от недели до месяца, в этой стадии либо наступает выздоровление, либо развиваются осложнения.
Каждая история болезни любого пациента, лечащегося от «грибной пневмонии» характеризует отечную стадию недуга следующим:
- Нормальная, либо же постоянно немного повышенная температура тела — в пределах 38 градусов.
- Снижение аппетита и потеря интереса к происходящему вокруг, вялость, подавленность.
- Мышечная слабость, ощущение ломоты в костях.
- Ознобы, сонливость.
- Навязчивый, без отхаркивания сухой кашель, напоминающий подкашливания курильщиков.
- Возможно увеличение лимфатических узлов и высыпание угрей при наличии аллергической реакции.
В целом общие клинические проявления недуга, проходящего отечную стадию, схожи с началом гриппа.
Следующая стадия развития патогенеза, это время, характеризующееся возникновением и усилением дыхательной недостаточности, тяжести в дыхании, одышки. Кроме этого, для ателектатической стадии характерны:
- бледность;
- головокружение;
- все проявления кислородной недостаточности;
- захлебывающийся, приступообразный кашель с выделением мокроты, отхаркиванием;
- спазмы в горле.
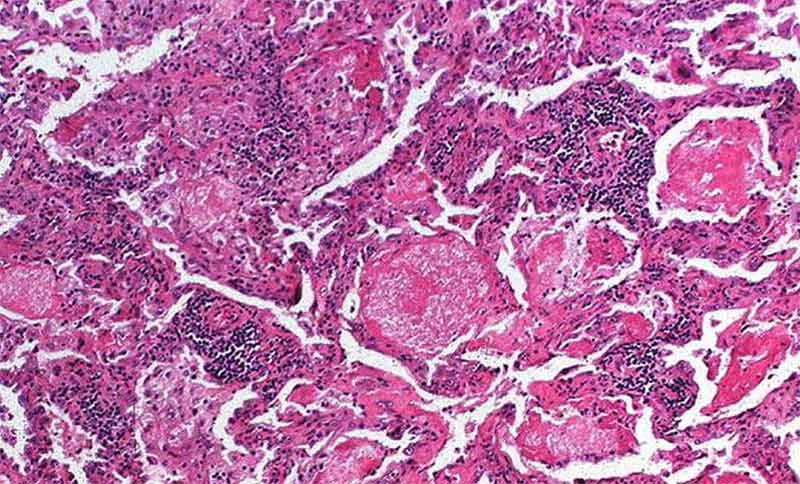
К общим проявлениям патологии, наблюдаемым у каждого больного, вне зависимости от стадии развития патогенных грибов, относятся:
- Снижение аппетита, но схожее с этим симптомом при простудах, а не при глистных инвазиях.
- Быстрая утомляемость, отсутствие внимания, хроническая усталость.
- Сухое покашливание.
- Одышка, как при нагрузке, так и без нее.
- Усиление потливости.
- Симптомы тахикардия.
- Постоянное наличие повышенной температуры или же периодически возникающий жар.
У носителей ВИЧ-инфекции и больных СПИДом, так же, как и у больных гепатитом любого типа, проявления пневмоцистоза отличаются от симптомов у людей с просто слабым иммунитетом. Признаки патогенеза при наличии этих заболеваний выглядят так:
- Периодические лихорадки, с жаром до 40 градусов.
- Полная слабость, больным трудно просто встать с постели.
- Надсадный сухой приступообразный кашель или влажный, с откашливанием, с отделением кусков слизи с кровью или с пенистой мокротой.
- Боли ноющего характера внутри грудной клетки.
- Втягивание межреберных промежутков, посинение втянутых участков.
- Посинение или обретение бордового цвета кожей в зоне носогубного треугольника.
То есть у тяжелобольных людей «грибная пневмония» протекает с симптомами, напоминающими туберкулез.
Диагностика
Схема выявления болезни включает в себя процедуры четырех направлений:
- Анализ полного анамнеза.
- Физикальные обследования, осмотр.
- Инструментальные методики исследований.
- Лабораторные исследования биоматериала.
Каждое из этих направлений имеет значение в определении заболевания.
Выяснение анамнеза или же — дифференциальная диагностика, необходимо для исключения вероятности развития ряда патогенезов легких, схожих с испытываемыми больным ощущениями. Выясняется вероятность контактов с зараженными людьми и прочие нюансы, позволяющие медикам сузить перечень возможных патологий.
Главным же показателем, выявляющим активность микроорганизма в легких, является рентген. Рентгенологическая картина показывает и очаги скопления микробов, и направление развития цист. Также рентген позволяет врачам определить, в каких объемах и где именно скопилась плевральная жидкость. Проводится и компьютерная томография легких, то есть – КТ. Эта процедура предоставляет наиболее полную картину состояния легких больного.
Среди лабораторных исследований важен анализ крови. Его результаты показывают как общее состояние организма, так и наличие микробов в кровотоке. Гистология тоже является частью совокупности диагностических мероприятий.
Биопсия проводится при необходимости, кода природа скоплений микробов в легочных тканях не ясна. Бронхоскопия и микроскопия мокроты являются неотъемлемой частью диагностических мероприятий.
Лечение
Клинические рекомендации по терапии этого недуга носят индивидуальный характер. Обусловлено это тем, что пневмоцисты. Благодаря своему промежуточному строению, сочетающему свойства, как простейших, так и грибов, имеют устойчивость к большинству разновидностей лекарственных препаратов, в том числе и к противомикробным средствам, и к антибиотикам.
Препараты же, которые способны уничтожить патогенный микроорганизм, тяжело переносятся и имеют обширный перечень противопоказаний, а кроме этого вызывают различные осложнения. По этой причине препараты подбираются индивидуально и применяются в сочетании друг с другом, под наблюдением врача. При возникновении побочных эффектов доктора заменяют препараты или же снижают дозу.
Болезнь, находящаяся в легкой степени тяжести, лечится при помощи таких медикаментов:
- «Триметоприм»;
- «Сульфаметоксазол»;
- «Бисептол».

Для патологии, находящейся в средней тяжести, актуальны следующие медикаменты:
- «Дапсон».
- «Атоваквон».
- «Клиндамицин».
Для купирования болезни, находящейся в тяжелом состоянии, плохо поддающейся терапии, актуальны такие лекарства:
- «Пентамидин»;
- «Тримоксазол»;
- «Примаквином»;
- «Триметрексат».
Медикаменты комбинируются, их соотношение определяется врачом в индивидуальном порядке. Каждое из этих лекарств чрезвычайно опасно. Их применение требует предельной внимательности к состоянию организма и досконального соблюдения всех предписаний врача.
Среди самых вероятных осложнений в здоровье, вызываемых приемом этих лекарств. Наиболее опасны:
- Лихорадки, схожие с тропическими.
- Непроходящие сыпи, напоминающие нервные дерматиты.
- Гепатит любого типа, в зависимости от генетической предрасположенности.
- Нейропатия.
- Болезни желудка и кишечника, от гастритов и язв до сужения пищевода.
Возможны и такие побочные эффекты, как:
- зуд;
- головокружения;
- мозговые явления – это состояние, при котором человек словно выпадает из реальности;
- нарушение координации;
- изменение в восприятии цветового спектра;
- диареи;
- отказ, как частичный, так и полный, почек, печени или поджелудочной железы.
При появлении каких-либо недомоганий, врач без промедления вносит корректировки в схему применения медикаментов. Однако использованием этих сильнодействующих лекарств, медикаментозный курс не ограничивается.
Обязательным дополнением к основной терапии является прием следующих лекарств:
- Муколтические.
- Отхаркивающие.
- Иммуномодулирующие.
- Противовоспалительные.
Продолжительность терапии и прогноз
Как правило, лечение пневмоцистой пневмонии длится от пары недель до месяца. В случае хорошей переносимости медикаментов, использующихся в лечении и наличия чувствительности к ним у микроорганизма, человек выздоравливает через 2-3 недели. Облегчение состояния при чувствительности микроба к лекарствам наступает уже после 4-8 дней приема препаратов.
При тяжелом течении патологии, устойчивости патогенных грибов к лекарствам и возникновении осложнений, лечение затягивается на месяц, но могут потребоваться и более долгие сроки.
Прогноз же вполне благоприятен, но исключительно в тех случаях, когда болезнь была правильно диагностирована, ее развитие шло без осложнений, а патогенный микроорганизм-возбудитель оказался чувствителен к используемому набору лекарств.
В остальных случаях медицинская статистика выглядит неутешительно:
- Детская смертность достигает 60%.
- Летальность среди взрослых больных находится на уровне от 60 до 90%.
90% смертности – это показатели статистики среди инфицированных ВИЧ и больных СПИДом. Среди детей большее количество летальных случаев происходит в возрасте до одного года. Большинство летальных исходов наступает вследствие внутренней асфиксии, но возможны и случаи сердечной недостаточности или кровоизлияния в мозгу.
Прогноз в отношении вероятности рецидива заболевания тоже неутешителен. В качестве рецидива при пневмоцистой пневмонии выступают иные заболевания, в ходе лечения которых у пациентов обнаруживаются активные пневмоцисты, обретшие иммунитет к используемым ранее препаратам.
Среди болезней-рецидивов чаще всего встречаются в медицинской практике:
- Абсцессы легких.
- Состояния пневмоторакса.
- Экссудативная форма плеврита.
Предугадать вероятность возникновения и развития данных патологий нет никакой возможности.
Видео: Смирнова Е.В. — пневмоцистная пневмония у больной артериитом.
Профилактика
Пневмоцистная пневмония чрезвычайно заразна, поэтому профилактике заболевания следует уделять максимальное внимание. Наибольшую осторожность при контактах с зараженными людьми следует соблюдать людям с ослабленной иммунной защитой организма. Речь не только об носителях вируса ВИЧ или же тех, кто более СПИДом.
Осторожность важна для людей:
- принимающих лекарства, оказывающие влияние на силу иммунитета;
- больных глистными инвазиями;
- страдающих от гормональных дисбалансов;
- имеющих генетическую склонность к сахарному диабету или гепатиту;
- больных туберкулезом;
- имеющих редкие болезни крови, к примеру, гемофилию;
- онкологических больных.
Этот перечень можно продолжить. Каждый человек, имеющий слабый иммунитет, рискует заразиться «грибной пневмонией» при контакте с носителем данной инфекции или же больным ею.
Профилактика пневмоцистоза заключается только в одном действии – полной изоляции больного человека. Разумеется, на практике это трудноосуществимая задача, особенно в тех случаях, когда человек является носителем, распространителем пневмоцист, а не больным «грибной пневмонией».
Такое состояние характеризуется полным отсутствием симптомов патогенеза, кроме склонности к чиханию и периодическому покашливанию, напоминающему аллергический кашель или же покашливание курильщиков. Сам же носитель патогенных микроорганизмов не испытывает дискомфорта, у него не повышена температура, нет слабости или иных признаков недомогания.
Профилактическими мерами предосторожности является использование только собственных:
- Предметов личной гигиены.
- Посуды.
- Столовых приборов.
- Белья.
- Полотенец.
- Носовых платков.
К сожалению, случаев заражения немало среди супружеских пар, делящих общую спальню и кровать. Нередки ситуации, при которых люди заражаются во время посещения общественных мест или поездок в транспорте.
Предупредить такие случаи невозможно, но свести риск к минимуму – реально. Следует поддерживать иммунные силы собственного организма, а в сезоны простуд, совпадающие с естественными периодами снижения иммунитета, нужно избегать скоплений людей или же пользоваться защитными масками, продающимися в аптеках.